

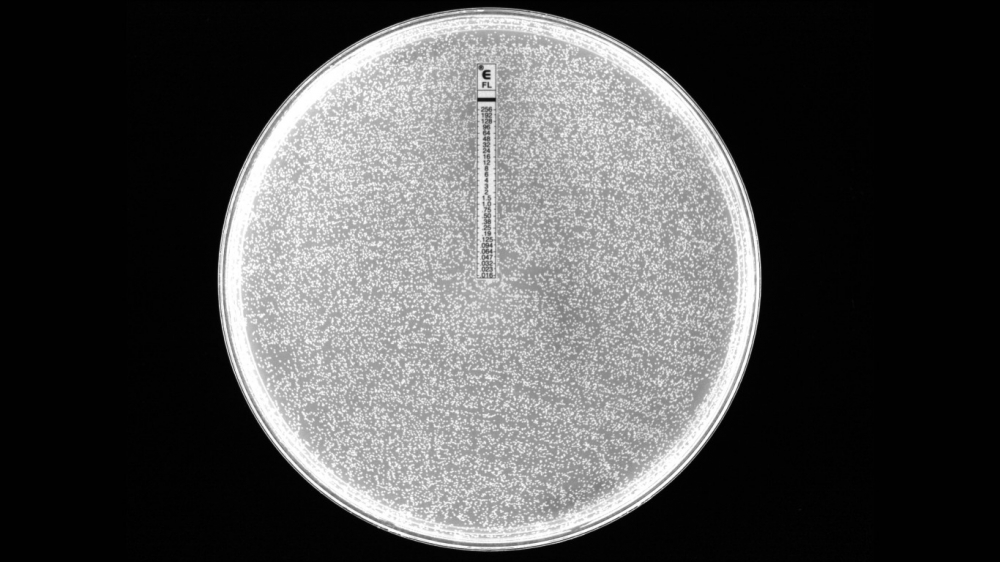
Em teste de resistência, fungo da espécie Candida parapsilosis foi cultivado no centro da placa com fluconazol, uma das principais classes de antifúngicos. Quando passa de 8 miligramas por litro (mg/l) na escala localizada ao centro, o fungo é considerado resistente. Na amostra, a concentração ultrapassou 256 mg/l (imagem: acervo dos pesquisadores)
Publicado em 03/11/2022
André Julião | Agência FAPESP – Um grupo de pesquisadores brasileiros registrou o maior surto já causado por uma mesma cepa de Candida parapsilosis, fungo que invade a corrente sanguínea e pode levar à morte. O surgimento da linhagem, resistente ou tolerante a duas das principais classes de fármacos antifúngicos, ocorreu entre 2020 e 2021 em uma unidade de terapia intensiva (UTI) de Salvador, Bahia, durante um dos picos da pandemia de COVID-19.
O estudo foi publicado na revista Emerging Microbes and Infections e alerta para o possível surgimento de novas linhagens resistentes no futuro, bem como para a necessidade de práticas que ajudem a evitar infecções fúngicas nos hospitais.
“Nesse estudo, 90% dos pacientes infectados por essa espécie de Candida tinham cepas resistentes ou tolerantes a fármacos representantes das duas principais classes de medicamentos antifúngicos utilizados para tratamento de candidíase invasiva, o fluconazol e as equinocandinas. Dentre esses pacientes, quase 60% foram a óbito”, relata Arnaldo Colombo, professor da Escola Paulista de Medicina da Universidade Federal de São Paulo (EPM-Unifesp) e coordenador do estudo, apoiado pela FAPESP.
Foram isoladas 60 amostras de Candida parapsilosis de 57 pacientes internados em UTI com COVID-19 grave. Análises genéticas mostraram que 51 (85%) dos isolados resistentes a fluconazol pertenciam a um mesmo cluster, ou seja, tinham o mesmo ancestral comum. Uma parte deles era ainda tolerante a equinocandinas, classe de medicamento usada contra isolados de Candida resistentes a fluconazol.
O termo resistência se refere à capacidade do microrganismo de se multiplicar mesmo na presença do medicamento administrado. Por sua vez, a tolerância ocorre quando o antimicrobiano atua reduzindo o crescimento do microrganismo, mas não consegue matar o patógeno.
“A circulação da cepa resistente, provavelmente, foi facilitada por meio de algum profissional de saúde, com a higienização precária das mãos, que acabou contaminando cateteres vasculares por onde são aplicados medicamentos e outras infusões diretamente na corrente sanguínea. Isso é resultado de uma UTI superlotada e muita demanda por atendimento”, explica João Nóbrega de Almeida Júnior, pesquisador do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (FM-USP) apoiado pela FAPESP e coautor do estudo.
Almeida Júnior realizou parte do trabalho com bolsa de pesquisa no exterior, realizada no Center for Discovery and Innovation do Hackensack Meridian Health, nos Estados Unidos.
Condições pandêmicas
A resistência e a tolerância provavelmente ocorreram em decorrência do uso indiscriminado de antifúngicos em pacientes de risco, com longo tempo de internação. A prática é comum em pacientes graves que permanecem instáveis.
“Uma vez que testes de detecção de microrganismos levam tempo, em situações emergenciais os médicos podem usar antibióticos e antifúngicos de forma empírica, ou seja, baseados nos agentes mais prováveis de infecção. A ideia é tratar eventual episódio de sepse [infecção generalizada] por diferentes microrganismos. A prática, porém, deve ser racionalizada, no sentido de evitar o desenvolvimento de resistência, toxicidade e custo adicional”, ressalva Colombo, que também é pesquisador e médico infectologista no Hospital São Paulo, ligado à Unifesp.
No Brasil, boa parte dos centros médicos não possui testes para avaliar a suscetibilidade dos fungos aos antifúngicos, tornando mais difícil o reconhecimento precoce de cepas resistentes. Isso pode ser um facilitador da disseminação no sistema de saúde. Da mesma forma, caso o agente não seja bem caracterizado antes do tratamento da infecção, o paciente pode ser tratado com medicamento ineficaz. Por isso, os pesquisadores ressaltam a importância de um diagnóstico preciso antes de administrar antifúngicos.
Para isso, é recomendada a realização de testes moleculares mais completos para a caracterização dos agentes resistentes. O estudo mostrou que mutações no gene ERG11, normalmente usadas como indicador de resistência ao grupo de antifúngicos em que se encontra o fluconazol, estavam presentes em apenas 35,8% das amostras.
Por outro lado, todas as amostras resistentes possuíam mutação em outro gene, TAC1, que por sua vez faz aumentar a expressão de CDR1. Esse último é responsável por um mecanismo de resistência chamado de bomba de efluxo. Basicamente, o fluconazol consegue penetrar a célula do fungo, mas a cepa resistente adquire a capacidade de bombear o fármaco para fora, reduzindo sua concentração e potencial terapêutico.
Quando essa mutação genética surgiu em cepas de Candida parapsilosis originalmente sensíveis a fluconazol, elas passaram a demandar concentrações até oito vezes maiores do medicamento para poder apresentar alguma ação inibitória. Outras mutações foram encontradas no gene FKS1, em uma região onde alterações desse tipo não são tão comuns.
“Elas são tolerantes, precisam de doses maiores para serem mortas. Isso implica que, em breve, poderemos encontrar cepas resistentes a essa classe de medicamentos, que é atualmente a recomendada para fungos resistentes a fluconazol”, alerta Almeida Júnior.
Recomendações
No cenário específico deste surto, além de reforçar a importância de realizar testes para caracterização de resistência e tolerância de fungos em centros médicos de referência, os pesquisadores recomendam o uso de uma terceira classe de medicamentos quando forem encontradas cepas com essas características. Trata-se da anfotericina B lipossomal, fármaco com maior potencial de toxicidade para humanos e mais caro que o fluconazol e as equinocandinas, porém eficaz no tratamento de Candida resistente ou tolerante.
“É preciso estabelecer algoritmos decisórios e usar biomarcadores para fazer uso de antibióticos e antifúngicos apenas quando necessário, na dose e no tempo correto. Isso evita o surgimento de cepas resistentes”, atesta Colombo, que trabalha junto à Agência Nacional de Vigilância Sanitária (Anvisa) para estabelecer protocolos para o Sistema Único de Saúde (SUS) relacionados a infecções fúngicas.
O pesquisador lembra ainda que o uso indiscriminado de antibióticos também é um fator de risco para a infeção por fungos, uma vez que, ao matar microrganismos do intestino, o tratamento pode tornar a parede intestinal mais permeável e permitir que os fungos do gênero Candida, que vivem no trato gastrointestinal humano, entrem na corrente sanguínea. Em condições normais, esses fungos não causam males.
As infecções sistêmicas por Candida ocorrem sobretudo no ambiente hospitalar, onde há pacientes com o sistema imune comprometido e se faz uso de procedimentos invasivos, como hemodiálise, aplicação de medicamentos na veia e respiração mecânica, que também podem levar Candida para a corrente sanguínea.
Dentre os pacientes do estudo, 54% faziam uso de cateter quando tiveram a infecção diagnosticada. No total, a mortalidade em 30 dias foi de 59,6%.
O artigo Determinants of fluconazole resistance and echinocandin tolerance in C. parapsilosis isolates causing a large clonal candidemia outbreak among COVID-19 patients in a Brazilian ICU pode ser lido em: www.tandfonline.com/doi/full/10.1080/22221751.2022.2117093.